Borstkanker: oorzaken, symptomen, risico’s, screening en behandeling
- Wat is borstkanker?
- Oorzaken: hoe ontstaat borstkanker?
- Is borstkanker erfelijk?
- Symptomen van borstkanker
- Risicogroepen en risicofactoren voor borstkanker
- Kunnen mannen borstkanker krijgen?
- Soorten borstkanker
- Preventie en screening van borstkanker
- Behandeling van borstkanker
- Voedingstips bij en na borstkanker
- Leven na borstkanker
dossier
Wat is borstkanker?

© Getty Images
Lees ook: Test je risico op borstkanker
Oorzaken: hoe ontstaat borstkanker?
Lees ook: Is er een link tussen overgewicht en borstkanker?
Is borstkanker erfelijk?
Ongeveer 5 à 10% van de borstkankers is erfelijk. Dat betekent dat er een genetische mutatie aanwezig is. Meestal is dit in de BRCA1- of BRCA2-genen, die worden geassocieerd met een verhoogd risico op borstkanker. Bij een vermoeden van erfelijkheid (bijvoorbeeld meerdere familieleden met borstkanker of een diagnose op jonge leeftijd) kan een arts je doorverwijzen voor genetisch onderzoek. Dat is geen klassieke screening zoals een mammografie, maar een bloedonderzoek om na te gaan of je een verhoogd erfelijk risico hebt. |
Symptomen van borstkanker
Lees ook: Wat zijn de symptomen van borstkanker bij vrouwen?
Risicogroepen en risicofactoren voor borstkanker
- vrouwen ouder dan 50 jaar
- vrouwen met borstkanker in de familie
- vrouwen die eerder al borstkanker gehad hebben
- vrouwen met dicht borstweefsel: bij hen is er relatief veel klierweefsel en weinig vetweefsel, wat het risico licht verhoogt en tumoren bovendien moeilijker zichtbaar maakt. Of je dichte borsten hebt, wordt vastgesteld via een mammografie.
Andere risicofactoren
- langdurige blootstelling aan oestrogenen, bijvoorbeeld door vroeg menstrueren, late menopauze, geen of late zwangerschap
- overgewicht, vooral na de menopauze
- alcoholgebruik: alcohol verhoogt de oestrogeenspiegels, wat geassocieerd wordt met een verhoogd risico op borstkanker. Bovendien vermindert het de opname van foliumzuur, en dat kan leiden tot fouten in de celdeling.
- weinig lichaamsbeweging
- bepaalde hormonale behandelingen, zoals hormoontherapie tijdens of na de menopauze
Lees ook: Erfelijke borstkanker: wie laat zich best testen?
|
Verhoogt de anticonceptiepil het risico op borstkanker?Het gebruik van de anticonceptiepil kan het risico op borstkanker licht verhogen. Dat verhoogde risico neemt af zodra je stopt en verdwijnt na verloop van tijd. Daartegenover staat dat de pil het risico op eierstok- en baarmoederkanker verlaagt. Het algemene advies luidt dat de pil veilig blijft voor de meeste vrouwen. Het is wel verstandig om je persoonlijke risico’s te bespreken met je arts, zeker bij een familiale voorgeschiedenis van borstkanker. |
Kunnen mannen borstkanker krijgen?
Soorten borstkanker
- Ductaal carcinoom: ontstaat in de melkgangen en is de meest voorkomende vorm van borstkanker
- Lobulair carcinoom: deze soort borstkanker ontstaat in de melkklieren en is soms moeilijker op te sporen
- Hormoongevoelige borstkanker: groeit onder invloed van oestrogenen of progesteron
- HER2-positieve borstkanker: groeit sneller, maar reageert vaak goed op doelgerichte therapie
- Triple-negatieve borstkanker: agressiever type borstkanker, komt vaker voor bij jongere vrouwen
Lees ook: Welke soorten borstkanker zijn er?
Preventie en screening van borstkanker
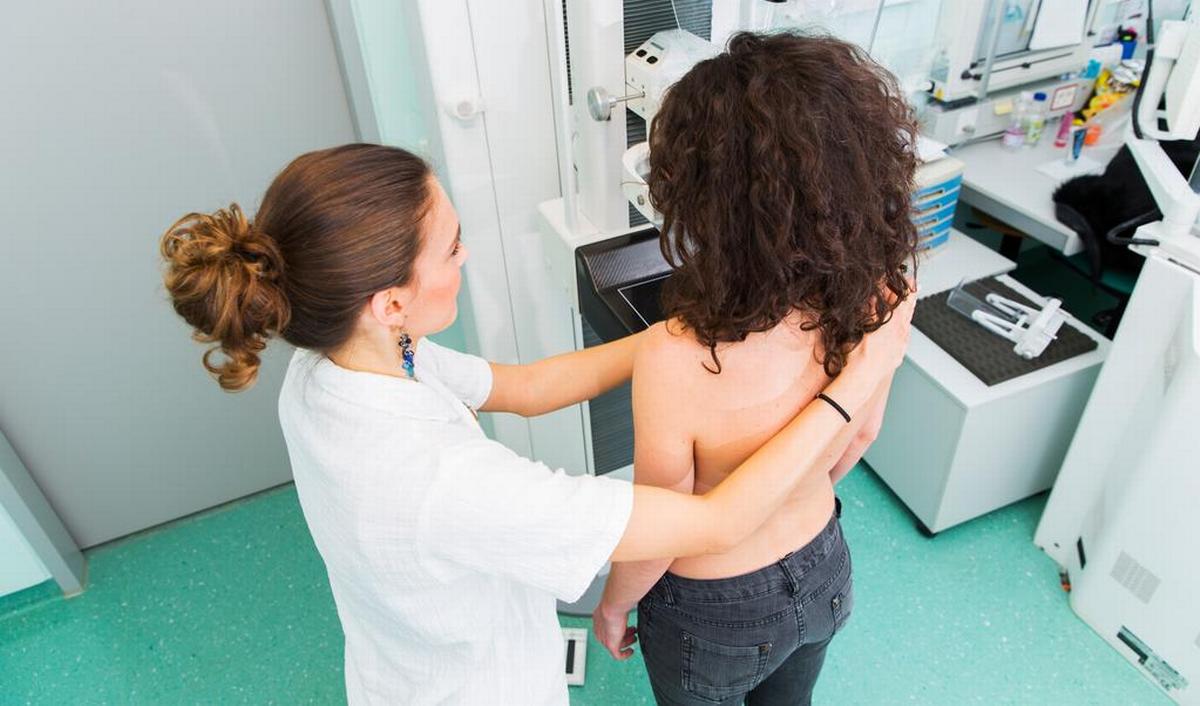
© Getty Images / mammografie via bevolkingsonderzoek
Wanneer moet je je laten screenen?
Lees ook: Borstonderzoek: mammografie of echografie?
Behandeling van borstkanker
- Chirurgie: een operatie waarbij de tumor wordt verwijderd, borstsparend of via een volledige borstverwijdering, afhankelijk van de situatie.
- Radiotherapie: gebruikt gerichte bestraling om achtergebleven kankercellen te vernietigen en de kans op herval te verkleinen.
- Chemotherapie: gebruikt medicijnen die snel delende kankercellen aanvallen, maar ook gezonde cellen kunnen tijdelijk worden mee getroffen.
- Hormoontherapie: blokkeert of verlaagt hormonen zoals oestrogeen, die de groei van bepaalde borstkankers stimuleren.
- Doelgerichte therapie: werkt in op specifieke kenmerken van kankercellen, waardoor gezonde cellen zo veel mogelijk gespaard blijven.
- Immunotherapie: stimuleert het eigen afweersysteem om kankercellen beter te herkennen en aan te vallen.
Lees ook: Nieuwe precieze behandeling tegen borstkanker in de maak
Voedingstips bij en na borstkanker
- eet gevarieerd, met veel groenten en fruit
- kies voor volkorenproducten
- zorg voor voldoende eiwitten
- beperk alcohol
- luister naar je lichaam tijdens behandeling
Leven na borstkanker