Baarmoederhalskanker: symptomen, diagnose en behandeling
- Wat is baarmoederhalskanker?
- Hoe ontstaat baarmoederhalskanker?
- Wie kan baarmoederhalskanker krijgen?
- Soorten baarmoederhalskanker
- Wat zijn de symptomen van baarmoederhalskanker?
- Kan baarmoederhalskanker in een vroeg stadium opgespoord worden?
- Wat zijn de overlevingskansen bij baarmoederhalskanker?
- Hoe wordt baarmoederhalskanker behandeld?
- Het belang van het HPV-vaccin
dossier
Lees ook: Screening: voor welke kankers bestaat vroege opsporing?
Wat is baarmoederhalskanker?
Er zijn twee soorten baarmoederkanker: baarmoederkanker (endometriumkanker), waarbij het baarmoederslijmvlies wordt aangetast, en baarmoederhalskanker, waarbij het onderste, smalle deel van de baarmoeder (baarmoederhals) dat in verbinding staat met de vagina, wordt aangetast.
In bijna alle gevallen ontstaat baarmoederhalskanker als gevolg van een zeer besmettelijke virusinfectie die wordt veroorzaakt door het humaan papillomavirus (HPV). In een zeer langzaam proces (soms 10-15 jaar) zijn bepaalde stammen van HPV in staat de aard van de cellen in de baarmoederhals te veranderen en kanker te veroorzaken.
Het virus wordt overgedragen tijdens geslachtsgemeenschap, zelfs als er geen penetratie is. HPV kan ook andere kankers veroorzaken (vulva, vagina, penis, anus, mond en keelholte).
Lees ook: Welke kankers zijn erfelijk en hoe kan men ze opsporen?
Hoe ontstaat baarmoederhalskanker?
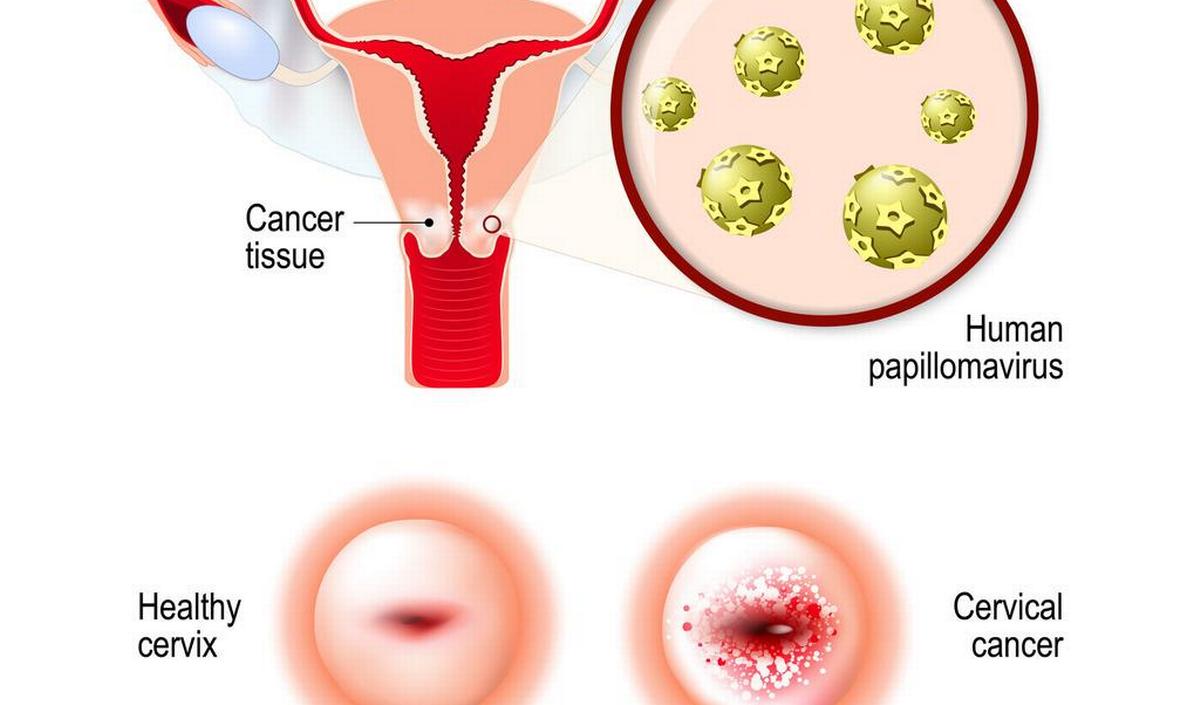
Baarmoederhalskanker ontstaat wanneer het HPV-virus zich permanent vestigt in het slijmvlies van de baarmoederhals. Op lange termijn tast het virus dan de oppervlakkige cellen van de baarmoederhals aan tot ze zich ontwikkelen tot precancereuze CIN (cervical intraepithelial neoplasia)-laesies, ook bekend als dysplasie van de baarmoederhals. Als ze niet tijdig worden ontdekt en behandeld, kunnen deze laesies zich ontwikkelen tot tumorcellen.
CIN wordt ingedeeld in mild (CIN 1), matig (CIN 2) of ernstig (CIN 3). De ernst van de CIN bepaalt de waarschijnlijkheid van een evolutie naar een invasieve kanker. De meeste CIN1-letsels verdwijnen spontaan, terwijl de mogelijkheid dat een CIN3 invasief wordt boven 10% ligt.
Lees ook: Humaan papillomavirus (HPV) en baarmoederhalskanker
CIN1: Licht afwijkende baarmoederhalscellen
Meer dan de helft van de vrouwen met dit resultaat behoeft geen behandeling aangezien de abnormale cellen waarschijnlijk spontaan gaan verdwijnen.
CIN2: Matig afwijkende baarmoederhalscellen
Er is meer kans dat abnormale cellen ingedeeld als CIN2 gaan ontaarden. Bijgevolg zullen vrouwen met dit resultaat doorgaans aangeraden worden terug te komen voor een behandeling om het abnormale gebied te verwijderen en zodoende de kans op het ontwikkelen van baarmoederhalskanker te verminderen.
CIN3: Sterk afwijkende baarmoederhalscellen
Er is veel kans dat abnormale cellen ingedeeld als CIN3 gaan ontaarden. Bijgevolg zullen alle vrouwen met dit resultaat aangeraden worden terug te komen voor een behandeling om het abnormale gebied te verwijderen en zodoende de kans op het ontwikkelen van baarmoederhalskanker te verminderen.
Lees ook: Moet het klassieke uitstrijkje vervangen worden door een HPV-test?
Wie kan baarmoederhalskanker krijgen?
Lees ook: Baarmoederhalskanker: wat gebeurt er als je uitstrijkje afwijkend is?
Soorten baarmoederhalskanker
Invasief plaveiselcelcarcinoom van de baarmoederhals is wereldwijd de vaakst voorkomende baarmoederhalskanker en de meest verspreide kwaadaardige tumor van de vrouwelijke geslachtsorganen. Deze kanker begint waarschijnlijk onder de vorm van een CIN die in een tijdsspanne van meerdere jaren gaandeweg verergert om te ontaarden in een in-situcarcinoom (wat betekent dat de kankercellen niet doorgedrongen zijn tot het dieper gelegen weefsel van de baarmoederhals) en naderhand in een invasief carcinoom (stadium waarin de kanker doorgedrongen is tot het dieper gelegen weefsel van de baarmoederhals).
Adenocarcinoom is een ander type kanker, voornamelijk gerelateerd aan HPV-18. Een adenocarcinoom is moeilijker op te sporen door de ligging van de slechte cellen. Deze baarmoederhalskankersoort komt minder vaak voor maar is agressiever omdat deze kanker de neiging heeft vroegtijdiger uit te zaaien. De globale overlevingskans is geringer dan bij plaveiselcelcarcinoom. Wat de leeftijdsgroep betreft, is er geen significant verschil ten opzichte van plaveiselcelcarcinoom en ook de risicofactoren zijn gelijkaardig.
Wat zijn de symptomen van baarmoederhalskanker?
Veranderingen aan de cellen van de baarmoederhals geven niet onmiddellijk klachten. Het eerste verschijnsel van baarmoederhalskanker is meestal een ongewone, bloederige afscheiding. Soms zijn het alleen maar wat bruine veegjes.
Een ongewone bloeding kan zijn:
- een contactbloeding: er kan een bloeding optreden tijdens of vlak na geslachtsgemeenschap. Bij vrouwen die de pil gebruiken komen ook contactbloedingen voor, zonder dat er afwijkingen aan de baarmoedermond zijn.
- een bloeding of wat bloederige afscheiding tussen 2 menstruaties in.
- een bloeding na de overgang. Als een vrouw ongeveer 1 jaar niet meer ongesteld is geweest, is zo'n bloeding geen gewone ongesteldheid.
Laat je bij een ongewone bloedingen onderzoeken door de huisarts.
Lees ook: Oorzaken van tussentijds vaginaal bloedverlies
Kan baarmoederhalskanker in een vroeg stadium opgespoord worden?
Voorstadia van kanker kunnen worden opgespoord met een pap-uitstrijkje. Dit is een eenvoudige en pijnloze test die door een huisarts of gynaecoloog wordt uitgevoerd. De arts neemt met een uitstrijkje enkele cellen af van het oppervlak van de baarmoederhals. Het monster wordt vervolgens naar een laboratorium gestuurd voor analyse. In België wordt elke 3 jaar een uitstrijkje aanbevolen voor vrouwen van 25 tot 64 jaar.
Lees ook: Uitstrijkje van de baarmoederhals (of PAP-test) in 11 vragen
Wat zijn de overlevingskansen bij baarmoederhalskanker?
De overlevingskansen bij baarmoederhalskanker lopen sterk uiteen, afhankelijk van het stadium waarin de ziekte wordt ontdekt.
Er zijn 4 stadia bij baarmoederhalskanker:
- stadium I: de tumor beperkt zich tot de baarmoederhals.
- stadium II: de tumor is doorgegroeid tot in het steunweefsel of het bovenste deel van de vagina.
- stadium III: de tumor is verder doorgegroeid tot aan de bekkenwand of in het onderste deel van de vagina.
- stadium IV: de tumor is buiten het bekken gegroeid of doorgegroeid in de blaas of in de endeldarm. Ook bij uitzaaiingen in bijvoorbeeld longen of botten gaat het om stadium IV.
De 5-jaarsoverleving (hiermee bedoelt men dat iemand 5 jaar na de behandeling in leven is) bedraagt gemiddeld:
- stadium I: ongeveer 75–90%
- stadium II: ongeveer 55–70%
- stadium III: ongeveer 30–50%
- stadium IV: ongeveer 5–20%
Lees ook: Kan baarmoederhalskanker in een vroeg stadium opgespoord worden ?
Hoe wordt baarmoederhalskanker behandeld?
De behandeling hangt af van het stadium van de ziekte.
Precancereuze letsels
In een heel vroeg, precancereus stadium en als er een kinderwens bestaat, zijn er meerdere technieken om de afwijkende cellen te verwijderen:
- een gedeeltelijke chirurgische amputatie van de baarmoederhals (conisatie of kegelbiopsie): Er wordt een kegelvormig weefselstukje uit de baarmoederhals gesneden om de abnormale cellen te verwijderen.
- cryotherapie of behandeling met koude. Bij deze ingreep wordt een klein metalen plaatje afgekoeld tot vriestemperatuur en dan op het abnormale gebied van de baarmoederhals geplaatst om de abnormale cellen te vernietigen.
- laser. Er wordt een laser gebruikt om de abnormale cellen uit te branden.
- LEEP: Dit is de meest eenvoudige behandeling, waarbij een kleine metalen lus wordt gebruikt om de abnormale cellen te verwijderen. De baarmoeder zelf blijft intact.
Lees ook: Afwijkend uitstrijkje: verloop colposcopie en biopsie
Kanker
De behandeling van kleine kankers gebeurt meestal door verwijdering van de baarmoeder (hysterectomie). Bij grotere gezwellen moeten ook naburige weefsels en lymfeknopen verwijderd worden (uitgebreide colphohysterectomie met lymphadenectomie).
Bestraling (radiotherapie) na de operatie kan nodig zijn om mogelijk achtergebleven kankercellen te vernietigen. Soms bestaat de behandeling uitsluitend uit bestraling, hetzij door directe blootstelling aan een radioactieve bron (curietherapie), hetzij door externe radiotherapie (de stralingsbron bevindt zich op afstand van de te behandelen zone) of door een combinatie van beide.
Ook kan aanvullend hyperthermie worden toegepast. Bij een hyperthermie- of warmtebehandeling worden de kankercellen, gedurende een bepaalde periode, verwarmd tot een temperatuur van 40 à 45 graden Celsius. Dit gebeurt door middel van microgolfstraling. Hyperthermie versterkt het effect van bestraling. De combinatie van bestraling en hyperthermie gebeurt bij hogere stadia van baarmoederhalskanker, als alternatief voor de combinatie van bestraling met chemotherapie.
Meestal zal ook bijkomende chemotherapie toegediend worden.
Lees ook: Alles wat je moet weten over hysterectomie
Het belang van het HPV-vaccin
Lees ook: Is HPV-vaccinatie nuttig voor volwassenen?
Bronnen:
https://www.kanker.be
https://baarmoederhalskanker.bevolkingsonderzoek.be
https://www.uzleuven.be
https://www.rivm.nl